Стопа Шарко
Описание
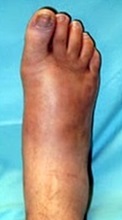
Стопа Шарко, так же известная как артропатия Шарко – синдром, часто встречаемый у больных со сниженной или утерянной чувствительностью в стопе. Он характеризуется переломами и вывихами костей предплюсны с формированием крайне нестабильной и не опороспособной стопы. Наиболее частой причиной снижения чувствительности (нейропатии) стопы является сахарный диабет, также споровождающийся повреждением мелких артерий, что только усугубляет течение заболевания. Другими причинами нейропатии могут быть поражения спинного мозга, поражения периферических нервов в следствие травмы, алкоголизм, сифилис, лепра, наследственные дегенеративные заболевания нервной системы. У диабетиков стопа Шарко развивается чаще всего после 10-20 лет с момента постановки диагноза. У диабетиков стопа Шарко развивается чаще всего после 10-20 лет с момента постановки диагноза. Jean Martin Charcot – французский терапевт, был первым, кто в 1868 году описал нейропатическую артропатию у пациента со спинной сухоткой – третичным сифилисом.
Стопа Шарко характеризуется переломами и вывихами костей предплюсны с формированием крайне нестабильной и не опороспособной стопы. Наиболее частой причиной снижения чувствительности (нейропатии) стопы является сахарный диабет, также споровождающийся повреждением мелких артерий, что только усугубляет течение заболевания. Другими причинами нейропатии могут быть поражения спинного мозга, поражения периферических нервов в следствие травмы, алкоголизм, сифилис, лепра, наследственные дегенеративные заболевания нервной системы.
История
Jean Martin Charcot – французский терапевт, был первым, кто в 1868 году описал нейропатическую артропатию у пациента со спинной сухоткой – третичным сифилисом.

В честь этого выдающегося врача и названа стопа Шарко(Charcot). В то время люди с диабетом не жили так долго, как сейчас, по этой причине стопа Шарко тогда встречалась в основном у людей страдающих третичным сифилисом, с поражением нервной системы. Только после появления инсулинотерапии продолжительность жизни диабетиков стала достаточно большой, чтобы успевала сформироваться нейропатия периферических нервов, приводящая к развитию стопы Шарко. Первый случай нейропатической артропатии Шарко описан у диабетика в 1930 году. С тех пор частота встречаемости стопы Шарко у диабетиков неуклонно росла вплоть до настоящего времени. Заболеваемость же сифилисом значительно снизилась после появления антибиотикотерапии, и сейчас встретить человека с артропатией Шарко из-за третичного сифилиса - казуистика.
Причины развития стопы Шарко
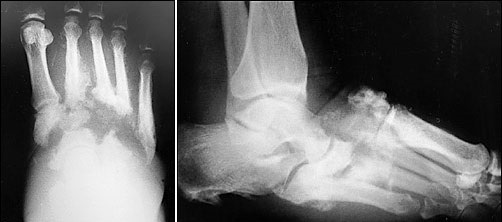
Нейропатия и нарушение микроциркуляции формирующиеся у пациентов длительное время страдающих сахарным диабетом, лепрой, сифилосом, полиомиелитом, алкоголизмом, сирингомиелией предрасполагают к нарушению обмена веществ в тканях нижних конечностей, вызывают резорбцию костной ткани, снижают регенераторный потенциал. Также нейропатия приводит к тому что кости и связки более не могут адекватно воспринимать направление сил сжатия и растяжения которые в норме контролируют и регулируют их рост. Это приводит к повторяющимся микротравмам, переломам и вывихам. Стопа Шарко наиболее часто может включать в себя средний отдел стопы, более редко задний отдел стопы, голеностопный сустав, ещё реже пяточную кость и передний отдел стопы.
Симптомы стопы Шарко.
Существует три основные стадии стопы Шарко.
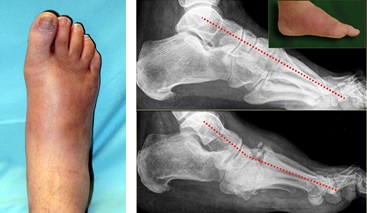
Первая стадия заклоючаетсая во фрагментации и деструкции костей среднего отдела стопы. В ряде случаев может произойти полный лизис костей среднего отдела стопы с абсолютно нестабильным передним отделом. Эта стадия сопровождается выраженным отёком, гиперемией вовлеченной области. По этой причине стопа Шарко часто дифференцируется с инфекцией и переломами. Из-за появившейся нестабильности стопа начинает деформироваться. Чаще всего формируется плосковальгусная деформация стопы. На этой стадии лечение направлено на максимальное снижение деструкции костной ткани и предупреждение грубой деформации. Первая стадия занимает от 6 до 12 месяцев.
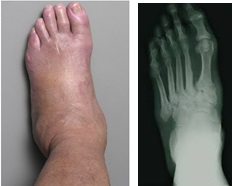
Вторая стадия – подострая или стадия коалесценции. Во время этой фазы стопа Шарко характеризуется замедлением процессов деструкции. Отёк и гиперемия спадают, боли уменьшаются. Оставшиеся кости стремятся консолидироваться в один блок.
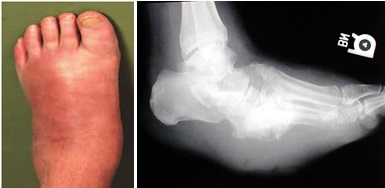
Третья стадия – хроническая или реконструкции\консолидации. Если деформация которая сформировалась во второй стадии не обеспечивает стабильности опоры при ходьбе рано или поздно адаптивные возможности исчерпываются. Отёк и гиперемия возвращаются, стопа продолжает деформироваться. На этой стадии часто присоединяется инфекция так как на стопе формируются совершенно иные, ненормальные точки опоры.
Диагностика
Часто стопа Шарко диагностируется через несколько недель или даже месяцев после начала симптоматики. Не редки случаи когда пациент обращается за помощью уже на второй или третьей стадии заболевания. Время обращения далеко не всегда влияет на результат так как степень резорбции костной ткани и нестабильности не контролируется лечением.
|
Стадия |
Стадия 0 (начало заболевания) |
Стадия 1 (деструкции) |
Стадия 2 (коалесценции) |
Стадия 3 (ремоделирования) |
|
Рентгенологические признаки |
Нормальные рентгенограммы, на МРТ виден отёк костного мозга и стрессовые переломы |
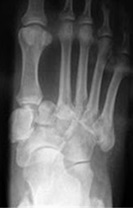
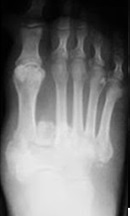
На рентгенограммах видно субхондральную фрагментацию костей, подвывихи, вывихи, стрессовые переломы, деформацию, формирование периартикулярного дебриса. |
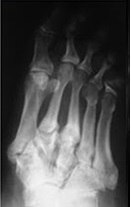
На рентгенограммах видно формирование костной мозоли, остеосклероз, сращение костных фрагментов и деформацию. |
Края костных фрагментов закругляются, становятся более гладкими, плотность костной ткани снижается, приводя к коллапсу суставов и формированию фиброзного анкилоза и усугублению деформации. |
|
Рентгенологическая картина |
|
|
|
|
|
Клинические проявления |
Гиперемия, отёк, отсутствие деформации. |
Гиперемия и отёк усиливается, появляется боль и деформация. |
Прогрессирование деформации и нестабильности, уменьшение отёка и гиперемии. |
Дальнейшее прогрессирование деформаци, уменьшение нестабильности, с формированием тугоподвижной сильно деформированной стопы. |
Важно не допустить формирования значительной деформации которую будет сложно устранить во второй фазе заболевания. Первые рентгенограммы могут быть нормальными, но в течение нескольких недель формируется грубо выраженный остеопороз и начинается рассасывание костей, чаще всего среднего отдела стопы, что хорошо видно на динамических рентгенограммах.
Лечение
После установки правильного диагноза (чаще всего в первой фазе заболевания) лечение сначала направлено на контроль боли, отёка и гиперемии. Вторым важным аспектом является поддержка и стабилизация стопы для предотвращения деформации. Одним из наиболее эффективных видов лечения на этой стадии является полноконтактный гипс.
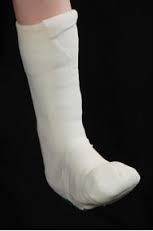
Гипс накладывается на всю стопу полностью с закрытием пальцев чтобы предотвратить их травматизацию и попадание внутрь посторонних объектов. Вначале потребуется менять гипс регулярно по мере спадения отёка, каждые 4-7 дней, после полного спадения отёка можно увеличить срок между перегипсовками до 2-4 недель. Ношение гипсовой повязки может потребоваться на протяжении всей первой фазы заболевания, то есть 6-12 месяцев. Для пациента это довольно сложный в психологическом плане период, так как требуются постоянные визиты к врачу, но необходимо объяснить ему что по другому с этой проблемой не справиться. После окончания первой фазы если стопа стабилизировалась в удовлетворительном положении изготавливается ортопедическая обувь и индивидуальные ортопедические стельки, также может быть показано ношение полужёсткого ортеза для стабилизации голеностопного сустава.
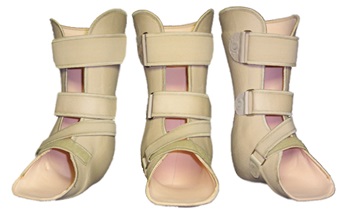
В случае если деформация всё же сильно выражена, или присутствует выраженная нестабильность – показано оперативное лечение. Наиболее часто применяются остеотомии с артродезом.
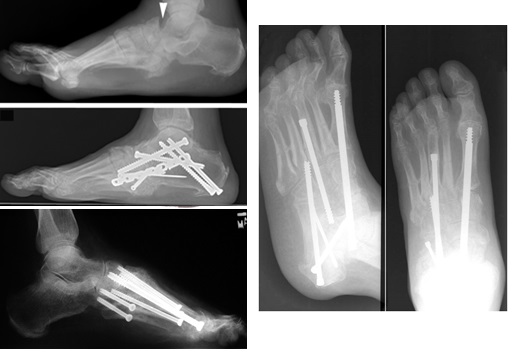
В случае если вы имеете дело со стопой Шарко лучше использовать более мощные и надежные фиксаторы, так как порозная кость дает плохую опору и миграция металлофиксаторов не редкость. Предпочтительно оперировать во второй фазе заболевания когда риск несращения и формирования ложного сустава ниже, но иногда приходиться оперировать и на первой и третьей фазах болезни.
После оперативного лечения также требуются ортопедическая обувь и индивидуальные ортопедические стельки. Необходимо регулярно посещать врача, так как рецидивы заболевания не редкость.
Осложнения стопы Шарко.
В тяжёлых случаях происходит полный лизис костей среднего отдела стопы, стопа принимает бобовидную форму, и в средней части подошвы формируется язва.
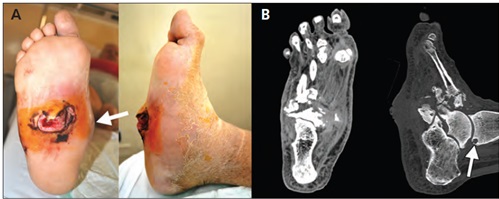
Нагноение язв, глубокая инфекция и остеомиелит часто приводят к необходимости ампутации у не леченных больных.
Часто задаваемые вопросы.
Почему диагноз стопа Шарко часто ставится через несколько недель\месяцев от начала заболевания?
- Первые признаки стопы Шарко это отёк и покраснение, также характерны для других более частых заболеваний таких как инфекция и ревматологическая артропатия, подагрическая артропатия. По этой причине врач общей практики наиболее вероятно заподозрит именно их. Многие пациенты не испытывают сильной боли на начальных этапах заболевания и поздно обращаются к врачу. Часть пациентов наоборот уже испытывали боль ещё до появления других симптомов из-за нейропатии, и не замечают других изменений.
Насколько поздняя диагностика ухудшает прогноз?
- Только в случае если у пациента рано развивается нестабильность на фоне обширного рассасывания костной ткани. В ряде случаев нестабильность развивается и в случае оптимального консервативного лечения. Но не диагностированная и не леченная стопа Шарко с высокой вероятностью приводит к инвалидизации и утрате опороспособности конечности.

Автор статьи:
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.